2025年5月20日更新
1.麻疹(はしか)
2.風疹(三日ばしか)
3.流行性耳下腺炎(おたふくかぜ)
4.水痘(水ぼうそう)
5.突発性発疹
6.RSウイルス感染症
7.ヒトメタニューモウイルス(hMPV)感染症
8.伝染性紅斑(りんご病)
9.伝染性単核症
10.季節型インフルエンザ感染症(別稿)
11.新型コロナウイルス感染症 COVID-19(別稿)
12.ライノウイルス感染症
![]()
Ⅰ-1.ウイルス感染症(主なウイルス感染症)
1.麻疹(はしか)
麻疹は、その感染力の強さ、死亡率の高さから古くから怖れられてきた伝染病でした。麻疹は「命定め」といわれ、1862年江戸の大流行では、239.862名の死者が寺から報告された程でした。
「犬公方」で有名な徳川綱吉も、64歳で成人麻疹で死去しています。
WHOは我が国を含む西太平洋地域において、2012年を麻疹排除の年に設定しました。そのため、我が国も麻疹排除計画を立てて、積極的なワクチン接種を行ってきた結果、2015年3月、WHOによって我が国は「麻疹排除国」と認定されました。
しかし、その後も外国からの麻疹の侵入は続き(輸入麻疹)、国内でもしばしば小流行を起こしています。
とりわけ、2019年新型コロナウイルス感染症の大流行以降、世界的に麻疹ワクチン(MMRワクチン、MRワクチン)の接種率が下がっています。その結果、麻疹は現在世界的に大流行しており(厚労省 麻しんについてより)、2025年国内でも輸入麻しんの発生が相次いで報告されています。
そのため、MRワクチン接種の徹底による、麻疹予防対策の強力な推進が引き続き、強く求められています。にもかかわらず、MRワクチンの供給不足のため、必要なワクチンが打てないという、毎度毎度お粗末な悲喜劇が繰り返されているのです。(2007年の麻疹流行について)
一方、アメリカでも「ワクチンは自閉症を起こす」という、とっくにガセネタであることがばれているデマ情報を愚かにも信じこんでいる、ケネディ家のバカ息子が厚労省長官になり、反ワクチンを貫徹しようとしたところ、麻疹が爆発的に広がってしまいました。
 厚労省HPよ転載
厚労省HPよ転載
●麻疹の症状
潜伏期間は、通常8~12日で、感染経路は咳から移る飛沫感染、飛沫核を吸い込んで移る空気感染、接触で移る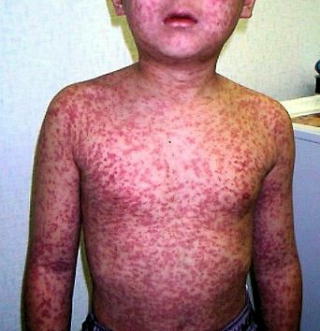 接触感染と多彩です。感染力はきわめて強く、インフルエンザの10倍といわれ、発病前の1~2日から発疹出現4~5日までが感染期間です。
接触感染と多彩です。感染力はきわめて強く、インフルエンザの10倍といわれ、発病前の1~2日から発疹出現4~5日までが感染期間です。
症状は3期に分けられます。
まず、38℃ぐらいのそれほど高くない発熱と、くしゃみ、鼻水、乾いた咳、目の充血などの症状が3~5日続きます(カタル期)。
この期の終わりに、口の内側に赤いふくらみの頂点に白いポツポツがみられる、麻疹特有の口内疹(コプリック斑)が出現します。この後、一時解熱しますが、すぐに40℃近い高熱がぶり返し、顔から小さな赤いぽつぽつが出始め、急激に全身に広がります。
(右写真参照。当クリニック自験例です。HP掲載にあったては、患者さんのご許可を得ています。関係ない部外者が、勝手に当クリニック症例写真を無断転用することは、患者さんの好意を踏みにじるものであり、固く禁じます。)
発疹は癒合(ゆいごう)し、まだら状に赤い波模様になります。
2度目の発熱は3~5日続き、高熱のためお子さまは大変苦しみます。咳もひどくなり、肺炎、クループ(急性喉頭炎)、中耳炎を合併することもあります(発疹期)。
その後、解熱しますが、赤い発疹は茶色になり、しばらく褐色の色素沈着を残します(回復期)。
我が国土着の麻疹ウイルスであるD5は、2010年5月に消滅しました。しかし、外国産の麻疹ウイルスであるB3、D8、H1などが海外から持ち込まれ、国内で散発しており、麻疹は今や外国の病気=輸入感染症となったのです。
麻疹ワクチン未接種の乳児やワクチン受けそびれが多数残存している30~50代の成人が、流行の温床となっており、この集団を減らすための取組みが現在強力に行われています。
●2025年3月31日まで、風しん第5期定期接種が行われていました(詳細はこちら)。これは風疹と共に、麻疹ウイルスの感受性集団を減らすことも目的としていました。
●麻疹の診断
麻疹は2008年から全数報告の感染症となり、全ての患者を保健所に報告することになりました。
典型的な麻疹の症状の患者は診断は容易ですが、ウイルス学的な検査診断が要求されることもあり、血清IgM抗体(直近の感染で上昇します)を測定します。IgM抗体の陽性で診断は確定しますが、突発性発疹、伝染性紅斑でもIgM抗体が陽性になることがあり、慎重に臨床症状と組み合わせて判断しなければなりません。
●この偽陽性問題は、2024年現在は解決したとされています。
また、RT-PCR法は麻疹ウィルスの遺伝子を検出する検査方法で、スワブで採った検体を保健所に提出して、検査を行います。
●麻疹の治療
治療は、特別のものはありません。
適度の明るさ、温度、湿度の部屋に静かに休ませ、まめに水分を与えて様子をみます。
細菌感染が合併したと考えられる例(肺炎や急性中耳炎)には抗菌剤(抗生剤)投与、咳がひどい場合は咳止め、結膜炎には点眼剤を、水分が取れない時は点滴を行って回復を待ちます。
●麻疹の合併症
合併症は、まず麻疹肺炎があります。これは麻疹そのものによる場合と、細菌が増殖しておこす細菌性肺炎があります。麻疹は細胞性免疫が著しく低下するため、細菌に侵されやすくなっています。細菌性肺炎になれば、抗生剤で強力に治療します。
麻疹肺炎は重症になることがあり、人工呼吸器が必要になることもまれではありません。急性呼吸窮迫症候群(Acute Respiratory Distress Syndrome)という重症の呼吸不全で死亡する例もあります。
クループ(急性喉頭炎)になり、ケンケンと犬の吠えるような咳で大変苦しむお子さまもいます。急性中耳炎もよくみられる合併症です。結膜炎で目が真っ赤になり、目やにが溢れます。昔はビタミンA欠乏とあいまって、失明する患者も少なくありませんでした(現在でも、発展途上国の麻疹患者の中には失明する人が少なくありません)。
また、麻疹に罹患した後6~10年に、10万人に1人の割合でSSPE(亜急性硬化性全脳炎)という脳炎が発病することがあります(遅発性合併症)。感染した麻疹ウイルスが病気は治った後も脳内に潜んで、徐々に脳を侵していくことで発病します。特にワクチン未接種の乳児が麻疹に感染した場合は、発病のリスクが高いといわれています。
この病気は発病すると性格の変化が現れ、けいれんを起こし、徐々に知能低下が進行し、最後には死亡する恐ろしい病気です。治療法はありません。国立感染症研究所HPに、SSPEに罹患したお子さまのご家族の手記が掲載されています。その一部を転載させていただきます。(原文はこちら。SSPE青空の会のHPはこちら)
(ここから引用)
亜急性硬化性全脳炎(SSPE)注1)の悲惨さは、やはり当事者の体験をお話するのが一番理解いただけるのではないかと思い、少し長くなりますが、まず我が息子、○○についてお話したいと思います。
我が家の次男○○は、現在17歳、高校2年です。平成〇年〇月〇日、元気に産まれてきました。0歳の時に突発性発疹にかかり、病院に受診した際に麻疹に罹患しました。その時は10日程で全快しましたがその後、そのことが原因でこのようなことになるとは夢にも思いませんでした。
○○はすくすくと育ち、幼稚園から英会話を習い始め、年長から兄について野球を始め、小2からサッカーも始めました。また同じく小2から絵画教室にも通い始め、さらに小4からは吹奏楽部に所属し、アルトサックスを担当しました。習い事が増えていっても、一つも辞めることなく、月曜から日曜までの一週間、毎日毎日人一倍忙しい子供でした。
その中でも友達と遊ぶ時間をしっかり作り、充実した毎日を送っていたと思います。今思えば、病気になることがわかっていて、元気なうちにいろいろやっておこうと、かなり急いでいたような気がしてなりません。
小5の9月、2泊3日の移動教室、運動会も無事終えたころから、少しずつ○○に異変が表れてきました。最初は何かいつもと違う…という位で、生活に全く支障がありませんでしたが、しゃべり方がおかしくなったり、家庭科の授業で針に糸を通すのに、糸に針を近づけて通そうとしたりと、段々行動がおかしくなっていきました。
そして今までできていた算数もできなくなり、学校の先生から「お母さん、これはただ事ではありません。」と、お電話までいただくようになってしまいました。しかしその時には、私達は原因こそわかりませんでしたが、○○の異変は、充分認識していました。そんな矢先、早朝に大きな声をあげ、初めて発作を起こし、救急車で病院へ行きました。その時はすぐに意識は回復しましたが、私達は不安でいっぱいでした。そして後日、改めて検査入院をすることになりました。
検査入院時は、おかしな行動が増えてきたとはいえ、まだ本人も理解できていたので、毎日続く検査に「何で僕が…。」と泣いていました。そしてとうとう病気がSSPEであると確定し、医師から宣告された時のことを、今でもはっきりと覚えています。まるでドラマの一場面であるかのような光景でした。私の気持ちを察し、付き添いを代わってくれた主人も、かなり辛かったと思います。私は自宅に帰り、一人きりになったお風呂の中で、涙が溢れて止まりませんでした。
病気が確定し、SSPEが難病であることから、神経系の専門の病院に転院を希望し、現在の病院に移りました。転院してその日に、医師から外泊を勧められ、「今度病院に戻ってきたら、当分家には帰れなくなります。そしてもうすぐ食べられなくなるので、好きなものをたくさん食べさせてあげて下さい。」と告げられたのを、今でも鮮明に覚えています。
それから家に戻り、○○のお友達を呼んで、食事会を開いたり、家族4人でお散歩に行ったりと、○○といる時間を大切に過ごしました。しかし外泊期限前に発作を起こし、救急車で病院に戻ってから、階段を転げ落ちるように、○○の状態は悪くなっていきました。
(中略)
生活面でも、歩いて入院した子が寝たきりの状態で家に帰ってくるわけですから、それはもう大変でした。福祉車両、介護用ベッドの購入、また住んでいたところがエレベーターのない3階でしたので、1階への引っ越し、そして特別支援学校への転籍など、しなければならないことが山積みでした。
しかし大変だったのは○○、親だけではありません。○○には4つ上の兄がいます。発症した時が、ちょうど高校受験と重なっていました。私はずっと○○に付き添っていましたので、何もしてあげられず、一人でずいぶん大変な思いをしたと思います。しかし一つも愚痴をこぼさず、がんばってくれたこと、本当に感謝しています。
発症して6年が経ちました。2010年に髄膜炎を4回繰り返し、オンマイヤーからの感染とわかり、抜去手術を受けました。それ以降インターフェロン治療は腰椎から行っています。その頃青空の会の会報でTRH療法注4)をして状態良いという記事を読み、主治医にお願いし、中2の秋からTRH療法を始めました。それ以後少しずつ変化が表れ、声を出して笑うようになり、口から食べることができるようになってきました。現在もその状態を維持しています。しかし進行性の病気、いつまた悪くなるのか、不安と隣り合わせの毎日です。
SSPEは本当に悲惨な病気です。今まで元気に生活し、大切に大切に育ててきた我が子が、ある日突然発症し、数カ月で寝たきりになってしまうのです。目の前で見ている親の気持ちは言葉では言い表わすことなどできません。そして、患児の兄弟姉妹も、親ですらはかり知れない精神的負担を強いられます。
このような、私達と同じ辛い思いをする家族がこれ以上出ることのないために、SSPE青空の会は、麻疹の恐ろしさ、SSPEの悲惨さを多くの人に知ってもらい、予防接種の大切さをこれからも訴え続けていきたいと考えています。
麻疹の予防接種率が95%になればSSPEはなくなります。是非、 医療、自治体なども、積極的に麻疹の予防接種率を上げる取り組みを進め、麻疹排除を推進していただきたいと思います。そして最後に、 SSPEに罹ってしまった子供たちのために、早急なる治療の確立を切にお願いしたいと思います。 (ここまで、引用)
このようなご家族の思いもしっかりと受け止め、当クリニックはワクチンで防げる病気はワクチンで防ぐため、MRワクチンを始め、予防接種の啓発と勧奨をさらに強力に、全力で取り組んでいく決意です。
●麻疹の予防
麻疹は予防接種で防げます。ワクチンを接種し、恐ろしい麻疹を予防することが大切です。1歳になったら、すぐにMRワクチンを接種しましょう(詳しくは、予防接種MR混合ワクチンをご覧下さい)。
現在、1歳でMRワクチン1期、5歳でMRワクチン2期が、定期接種として行われています。2020年の実績では、接種率は1期98.5%、2期94.7%まで上昇し、2020年の麻疹患者数は10名まで低下しました。(ちなみに、2008年の患者総数は、11.013人)
ところが、コロナ禍でMRワクチン接種率は低下し、外国から持ち込まれる麻疹によって、麻疹の症流行が小流行が繰り返されています。MRワクチン接種率も伸び悩み、2022年の実績では、接種率は1期95.2%、2期92.4%まで低下しています。
*2023年度はさらに下がり、接種率は1期94.9%、2期92.0%でした。(厚労省の麻しん風しん予防接種の実施状況)
●登校・登園基準
登校・登園基準としては、「発疹を伴う発熱が解熱した後、3日を過ぎるまで」は登校・登園できません。(学校保健安全法、学校における麻しん対策ガイドライン第二版、 保育所における感染症対策ガイドライン)。
麻疹は空気感染するため、学校保健安全法では第二種の感染症に含まれています。
「保育所における感染症対策ガイドライン」では、「医師が意見書を記入することが考えられる感染症」に分類されています。
麻疹が治った後も高熱が出て、麻疹脳炎が続発する可能性があることや、かかった後数週間は抵抗力(細胞性免疫)が著しく低下するので、しばらくは無理をせず、ゆっくりと体力の回復をはかりましょう。
2007年、首都圏で麻疹が大流行しました。わが国の麻疹対策の不徹底振りが白日の下にさらされた事態でした。2007年の麻疹流行に対する当クリニックの見解はこちら。
*2024年、再び輸入麻疹の報告が散発されるようになり、東京でも4月現在、6名の感染者が報告されています。これに対する、マスメディアの過剰な報道により、浮き足だった人々による麻疹ワクチンの需要が急増と、武田薬品の効果が不十分の可能性のあるMRワクチンの自主回収が重なり、MRワクチンが供給停止になる事態が発生しました。5月に入り、ようやくワクチンは供給されるようになりそうです。
*2024年10月、再び武田薬品の10月出荷分のMRワクチンに麻疹力価の低いロットが見つかり、武田薬品の出荷が大幅に減少する見込みになりました。現在、MRワクチンも供給調整が行われています。
*2025年も麻疹の発生が続いています。最新の厚労省の発表はこちら。
参考文献:麻しん 2025年第1~13週 :国立健康危機管理研究機構(JIHS)感染症情報提供サイト 2025.4.2
![]()
2.風疹 (三日ばしか)
風疹は風疹ウイルスの感染症で、「三日ばしか」ともよばれますが、麻疹(はしか)とは関係ありません。
一般に乳幼児は軽症で経過することが多いのですが、成人では重症になることが少なくないこと、妊娠初期の女性が感染すると先天異常の新生児(先天性風疹症候群)が生まれる可能性があることから、未感染のお母さまは注意が必要です。
●風疹の症状
潜伏期は14日~23日で、感染経路は咳、くしゃみなどからうつる飛沫感染(インフルエンザの4~5倍の感染力があるといわれています)と、痰に触って移る接触感染です。発疹出現7日前から出現7日目頃まで、感染力があります。
症状は、38℃ぐらいの軽い発熱が2~3日みられますが、約半数の人は熱がでないか、気づかない程度です。風疹の発疹は顔、くびから全身に広がります。細かい赤い点(丘疹)で、皮膚面よりやや盛り上がり、3~5日で消えてしまいます。麻疹のような色素沈着は残しません。
年長児や成人は比較的典型的ですが、乳幼児では発疹だけで、風疹の診断をすることは困難です。また、くび(耳後部)とくびの後(後頭部)のリンパ節の腫れが目立ち、押すと痛がります。
年齢は、5~15歳の子どもが多くかかりますが、大人でも未感染、ワクチン未接種の人は感染、発病します。
●風疹の合併症
合併症としては、4000~6000人に一人の割りで風疹脳炎を、3000人に一人の割りで血小板減少性紫斑病(血小板が激減し、全身に出血斑が出現する)を合併します。また、成人の風疹では、関節炎が比較的よくみられます。
妊娠早期に免疫を持たない妊婦が風疹にはじめて感染する(初感染)と、白内障(目が見えない)、心臓病、難聴などの障害をもった、先天性風疹症候群の赤ちゃんが生まれることがあります。妊娠1か月で風疹にかかった場合は50%以上、妊娠2か月でかかった場合は35%に先天性風疹症候群が発病するといわれています。
風疹の最も重大な合併症は、この先天性風疹症候群の発生です。
2012~2013年(平成24~25年)の風疹大流行では、全国で16749人(東京都は3445人)が風疹に感染し、2013~2014年(平成25~26年)に全国で41人(東京都では16人)の先天性風疹症候群の赤ちゃんが生まれました。
国内風疹およびCRS発生届け 1999-2025 (厚生労働省資料)上記患者数から修正されています。
| 年 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | 2022 | 2023 | 2024 | 2025 |
| 風疹患者数 | 14344 | 319 | 163 | 126 | 91 | 2941 | 2298 | 101 | 12 | 15 | 12 | 9 | 10 |
| CRS発生数 | 32 | 9 | 0 | 0 | 0 | 0 | 4 | 1 | 1 | 0 | 0 | 0 | 0 |
●風疹の診断
診断は典型例では容易ですが、風疹の発疹は学童では比較的特徴的になるものの、乳幼児では発疹だけでは風疹とは確実に診断できません。
2018年1月から風疹と疑わしい例では保健所に届け出して、全例風疹ウイルスの核酸増幅検査(PCR検査)を行う事になりました。また、血液検査(風疹抗体IgM検査)は発疹が出現4日目以降に行います。
●風疹の治療
治療は特にありません。一般に軽症に経過するので、発疹の出ている間は安静にして過ごします。また、妊婦とはできるだけ接触しないよう、気をつけてください。
●風疹の予防
風疹はワクチン接種によって、感染を防ぐことができます。(1歳、5歳のMRワクチン、2回接種)
男の子の場合でも、風疹にかかると風疹脳炎や血小板減少性紫斑病のリスクがあることや、風疹未感染のお母さまのおなかの中の赤ちゃんを風疹ウイルスから守るために、ぜひ予防接種を受けておきましょう(詳しくは、予防接種MR混合ワクチンをご覧下さい)。
●登校・登園基準
登校・園基準は、「発疹が消失するまで」とされています。風疹は学校保健安全法では第二種の感染症に、「保育所における感染症対策ガイドライン」では「医師が意見書を記入することが考えられる感染症」に分類されています。
鼻咽腔(のど)に風疹ウイルスを排泄している期間は、発疹出現後5~7日といわれています。
*2013年、風疹が大流行しました。風疹流行に対する当クリニックの解説はこちら。
*先天性風疹症候群の赤ちゃんを一人でも減らすため、現在、国や地方自治体は風疹対策事業を強力に継続して行っています。品川区民の方は、品川区の事業もご覧ください。
*2018年10月、品川区一般質問で当クリニック鈴木院長が成人男性に風疹ワクチン接種を啓発するために、大井競馬場の電光掲示板での風疹注意の意見広告を出すよう、品川区に要望したところ、2018年11月より実施されました。(くわしくはこちら)

*2019年4月から、成人男性の風疹抗体を持たない人に、風しん第5期定期接種が始まりました。しかしその事業計画はあまりにもみすぼらしい代物だったのです。風しん第5期施策に対する当クリニックの見解はこちら。
*この風しん5期定期接種は、2025年3月31日で終了しました。しかし、期間中に抗体検査をうけていて、抗体値が基準値以下だった男性は、さらに延長されて2025年4月1日から2027年3月31日の期間なら、全額公費負担でMRワクチンの接種が受けられます。(詳しくはこちら。品川区のお知らせはこちら)
*2025年9月26日、WHOから我が国は風疹の排除国に認定されました(厚労省のプレスリリースはこちら)。風疹が再び流行することがないよう、ワクチンの接種率を95%以上に高く維持できるようしっかり取り組んで行きたいものです。
![]()
3.おたふくかぜ(流行性耳下腺炎)
おたふくかぜは流行性耳下腺炎ともよばれ、ムンプスウイルスに感染して耳の下(耳下腺)とあごの下(顎下腺)の唾液腺(つばを分泌する臓器)が腫れる病気です。
数年ごとに流行を繰り返しています。(直近の流行は2015~2017年でした。)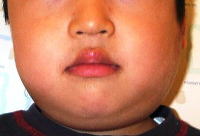
●おたふくかぜの症状
潜伏期は12日~25日で、感染経路は咳やくしゃみなどで飛んだつばなどから移る、飛沫感染と、
痰に触って移る接触感染です。
症状は軽い発熱と耳の痛みで始まり、やがて耳の下(耳下腺)が腫れてふくらんできます。あごの下(顎下腺)が腫れる人もいます。発熱は1~5日続きます。
頬の腫れは1~3日間はかなりの痛みを伴いますが、通常4~7日ほどで回復に向かいます。頭痛、食欲低下、倦怠感、頸部痛などを伴うことも多いようです。
大人がかかると、睾丸炎(20~40%。睾丸が腫れあがり、激痛が起こる。無精子になることはない。)や、卵巣炎(5%)、膵炎(4%)などの症状が知られています。
年齢は子どもが多くかかりますが、免疫がなければ大人でも感染します。一般的に、成人の方が重症になるといわれています。
●おたふくかぜの合併症
合併症としては無菌性髄膜炎(ムンプスウイルスが脳を包む膜=髄膜をおかし、激しい頭痛、嘔吐、発熱がおこる)が100人に1人のわりでみられます。後遺症は残さず予後は良いのですが、嘔吐が激しく脱水気味だったり、頭痛がひどく全身状態が不良の場合は、入院して経過をみることもあります。
重症の急性脳炎(発熱、けいれん、意識障害をおこす)は、3000-5000人に1人のわりで発病するといわれています。
現在、おたふくかぜはこどもの難聴の原因として注目されています(約1000人に1人の割合で難聴になると報告されてきました)。日本耳鼻科学会は、2015年から2016年にかけての全国調査を行い、少なくても348人が難聴になり、300人以上に後遺症が残っていることを発表しました。
おたふくかぜの難聴は、ムンプス難聴と呼ばれ、回復することはありません。(日本耳鼻科学会の報告「2015 -2016 年にかけて発症したムンプス難聴の大規模全国調査」
の報告はこちら)
急性膵炎(激しい腹痛を呈する)を4%に認めます。
また、おとなでは、精巣炎を20~40%に、卵巣炎を5%に起こすことがありますが、不妊の原因になることはないといわれています。その他、30%に腎機能低下の報告があります。
●おたふくかぜの診断
診断は意外と難しく、ムンプスウイルス以外のウイルスでも唾液腺を腫れさせる(耳下腺炎をおこす)ことが珍しくないこと(反復性耳下腺炎、化膿性耳下腺炎、頸部リンパ節炎、唾石症、ウイルス性耳下腺炎などがあります)、逆におたふくかぜ自身が無症状(不顕性感染という)から両方の頬が腫れあがる重症例までいろいろな症状を呈するため、症状からだけでは、おたふくかぜかどうか診断が難しい例もあります。
このような診断が困難な例では、必要なら血液検査でムンプスIgM抗体価(おたふくかぜにかかった時に上昇する免疫グロブリン)を調べます。
●おたふくかぜの治療
おたふくかぜそのものを治す薬はありません。
おたふくかぜにかかっている間はなるべく安静にしましょう。入浴も控えます。また、つばが分泌されると痛みが増すので、食べ物は薄味にして消化の良いものを与えましょう。
高熱、頭痛、嘔吐がひどいときは髄膜炎も否定できないので、小児科を受診し、診察を受けて下さい。
●予防接種について
おたふくかぜを予防するムンプスワクチンは、現在任意接種のままです。予防接種の有効率は1回接種では90%ぐらい、2回接種では95%といわれており、2回接種が必要です。
また、ムンプスワクチンの副反応として、10.000~20.000人に1人の割で無菌性髄膜炎が発生します。しかし、その症状は軽く、予後は良好で、後遺症なくほぼ全員治ります。
しかし、本当のおたふくかぜだと100人に1人は髄膜炎を合併しますし、3000人に1人はさらに重い、後遺症の残る脳炎になるリスクがあります。1000人に1人は難聴になり、永遠に聴力が戻りません。
さらに、おたふくかぜにお子さまがなった場合は、1週間ぐらい、学校、園をお休みしなければならない、などの点を考慮すれば、おたふくかぜワクチンは接種すべきと考えます。
しかも確実に発病を阻止するには、2回接種が必要です。1歳時と5歳時にぜひMRワクチンと一緒に、ムンプスワクチンを接種しましょう。(詳しくは、予防接種おたふくかぜワクチンをご覧下さい)
*品川区は2007年(平成19年)よりおたふくかぜワクチンの1回分接種費用補助を行ってきました。2017年(平成29年)、流行性耳下腺炎が全国で流行しましたが、品川区は患者の発生が他地域に比べて少なかったのです。しかし、残念ながらワクチン未接種の生徒を中心に一定の患者が発生しました。
1回接種補助では流行を減らせるものの、流行を抑えることはできなかったのです。この結果をもとに、当クリニックは品川区に対し、1歳、5歳の2回、接種費用の助成を強く要望しました。具体的な政策提言はこちら。その結果、2019年(平成31年)より、品川区はおたふくかぜワクチンの接種費用の助成を2回分、各3000円行う事になりました。
●登校・登園基準
おたふくかぜは学校保健安全法の第二種の感染症に分類され、登校・園基準としては、「耳下腺、顎下腺又は舌下腺の腫脹が発現した後5日を経過し、かつ、全身状態が良好となるまで」とされています。
したがって、小学校、幼稚園では、耳の下やあごの下が腫れだして5日間経過すれば、腫れが残っていても登校できることになりました。
保育園についても、厚労省の「保育所における感染症対策ガイドライン」では「医師が意見書を記入することが考えられる感染症」に分類され、登園のめやすは「耳下腺、顎下腺、舌下腺の膨張が発現してから5日経過し、かつ全身状態が良好になっていること」と学校保健安全法と同じ基準となっています。
免疫を強化することになり、全く問題はありません。
*2025年2月、おたふくかぜワクチンは製造メーカ(第一三共)の製品化不良だったため、供給が激減し、3月から供給停止になってしまいました。
そのため、品川区では2025年12月31日までの間、おたふくかぜワクチンの接種費用助成の期間を延長すると発表しました。
対象者は2018年4月2日から2019年4月1日生まれ(2025年度に小学校1年生)で、ワクチンがないため接種を受けられなかった児童です。
写真の掲載についてはお母さまのご承諾をいただいております。(無断転載厳禁)
![]()
4.水痘(水ぼうそう)
水痘は水ぼうそうともよばれ、水痘・帯状疱疹ウイルスに感染しておこる病気です。伝染力ははしかに次いで強く、東京では保育園、幼稚園を中心に流行が続いていましたが、2014年10月から水痘ワクチンが定期接種になったため、乳幼児の患者は減少しました。
病原体は水痘・帯状疱疹ウイルスで、このウイルスに始めて感染する(初感染)と水痘になります。水痘が治った後も、水痘・帯状疱疹ウイルスはヒトの神経節の中にひそみ(持続感染)、体の抵抗力が落ちたとき、ストレス、加齢をきっかけに帯状疱疹(体の胸の皮膚などに水疱ができ、激痛がはしる)として再び発病します。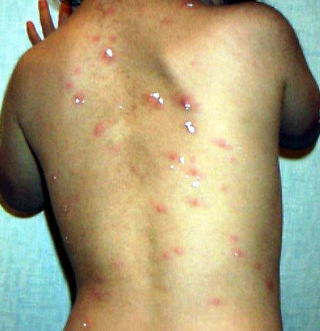
●水痘の症状
潜伏期は14-16日、平均2週間ほどです。感染経路は飛沫感染、空気感染、水疱中のウイルスに触ってうつる接触感染の3経路があります。感染期間は発疹出現の1~2日前から、全ての発疹が痂皮(かさぶた)になるまでです。
症状は軽い発熱とおなかや背中に小さな赤いぽつぽつ(発疹)で始まり、やがて全身に広がります。
一つ一つの発疹は小さな赤いぽつぽつから水を持った水疱になり、すぐに破けてかさぶた(痂皮)になります。膿みを持った膿疱になるものもあります。かさぶたになれば、感染力はなくなります。
発疹は体の胸腹部や手足、髪の毛の間、口内にも出現します。発疹がかゆくて、かきむしる子もいます。外陰部の水疱は潰瘍になると、なかなか治らないことがあります。手足の膿疱も皮膚が厚いため、なかなか乾かない例(2週間ぐらいかかることも)があります。
水痘は子どもが多くかかりますが、乳児や大人にも感染します。大人の水痘は重症で、時に入院加療が必要になるケースもあります。
また、妊娠している女性が水痘に感染すると、赤ちゃんが先天性水痘症候群(子宮内の発育不良、低体重出生、四肢の形成不全、皮膚のしわ、小頭症、眼の異常、発達障害など)や重症水痘になることがあります。
●水痘の合併症
合併症としては、水痘肺炎、脳炎(水痘1000人に1人以下の割合で発症。水痘にかかって3~8日ごろ、頭痛、嘔吐、ふらつきなどの症状が出る)、急性小脳失調症、肝炎、ライ症候群(アスピリン使用により、肝障害から急性の脳症となる)が報告されています。
また、発疹部の掻き壊しから膿痂疹になることもあります。
●水痘の診断
診断は典型例では容易です。
ただし、水痘の初期の発疹は、湿疹と区別のつかないことがあります。最近、水痘・帯状疱疹ウイルス抗原を検出する迅速診断キットが登場しました。このキットを用いれば、軽症水痘や帯状疱疹も正確に診断できると言われています(キットの説明はこちら)。当クリニックでも必要に応じて使用しています。
●水痘の治療
水痘は自然経過でも治りますが、抗ヘルペスウイルス剤(アシクロビル=ゾビラックス、バラシクロビル=バルトレックス)は水痘・帯状疱疹ウイルスの増殖を抑え、発熱期間、発疹数を減少させるため、服用すれば症状を軽くすませることができます。発病後3日以内の服用が勧められています。
解熱剤のうちアスピリンは、ライ症候群(急性脳症)を起こす可能性があり、服用できません。アセトアミノフェン(カロナール、アンヒバ)は、水痘でも安全に使用できる解熱剤です。
2014年10月から、水痘を予防する水痘ワクチンは定期接種になりました。1歳時に1回、3ヶ月以上あけて1歳半頃に2回目を接種します。(詳しくは予防接種水ぼうそうワクチンをご覧下さい)。
水痘ワクチンが定期接種になって以降、乳幼児の水痘は減少しましたが、まだ散発例が発生し続けています。また、ワクチン接種したお子さまに、湿疹がぱらぱら見られる程度の軽い水痘がみられることがあります(ブレイクスルー水痘)。
生活上の注意としては、お風呂は水疱がある間はひかえます。水疱から新しい発疹が広がるのを防ぐためと、細菌で汚染されると化膿して痕が残るからです。ほとんどかさぶたになれば、シャワーぐらいは良いでしょう(ただし、この場合も水疱をこすらないことと、清潔には注意して下さい)。
●登校・登園基準
水痘は学校保健安全法では「第二種の感染症」に分類され、「全ての発疹がかさぶたになるまで」は登校、登園できません。「保育所における感染症対策ガイドライン」では、「医師が意見書を記入することが考えられる感染症」に分類されています。
水痘・帯状疱疹ウイルスは空気感染も起こし、感染力が非常に強いため、お子さまが元気でも水を持った水疱が残っているうちは登園は控えます。治癒するまでの目安は大体5~10日ぐらいです。
ただし、掌や足の裏のような皮膚が厚く、水疱が破れにくい部位では、1週間以上も水疱が残ることがあります。このようなケースは、他の部位が全てかさぶたになっていれば、1週間以上経過していれば、登園許可をお出しすることもあります。
(「第二種の感染症」は、病状により学校医その他の医師において感染のおそれがないと認められたときは、医師の判断で登校許可を出せることになっています。)
帯状疱疹
水痘が治った後、ヒトの神経節の中に潜んでいた水痘・帯状疱疹ウィルスが、体の抵抗力が落ちたときに再び発病したものです。背中、胸、腹部などに水ぼうそうの半分ぐらいの小さな水疱をもった赤いプツプツが密集して出現します(右写真)。
大人では激しい痛みを感じますが、お子さまはそれほど痛がらないようです。1~2週間ぐらいで治りますが、水疱の跡が残るこ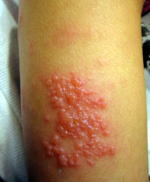 とがあります。
とがあります。
水痘未感染の子が発疹に触ると接触感染するため、水疱、発疹の部位を完全にカバーするか、園をお休みしなければなりません。
なお、水痘は学校保健安全法上、「第二種の感染症」として分類されますが、帯状疱疹は「その他の感染症」として、別に扱われます(空気感染しないため)。
「保育所における感染症対策ガイドライン」でも帯状疱疹は、「医師の診断を受け、保護者が登園届を記入することが考えられる感染症」に分類されています。
*なお、成人の帯状疱疹は症状が強いため、発病予防として、2016年3月から水痘生ワクチンが帯状疱疹用として接種されており、2020年1月には新しい不活化ワクチン(シングリックス)も登場しました。
さらに、品川区は高齢者に対し、2023年7月から帯状疱疹ワクチン(水痘ワクチン、シングリックス)の接種補助を始めました。
水痘ワクチン、シングリックスは2025年4月1日から、定期接種B類として、高齢者に接種できるようになりました。(シングリックス)
しかし、当クリニックは小児科専門クリニックであるため、高齢者への帯状疱疹ワクチン接種は行っておりません。
帯状疱疹ワクチンは、高齢者用インフルエンザワクチン、高齢者用肺炎球菌ワクチン、新型コロナワクチン、高齢者用RSウイルスワクチンと同じように、
内科専門医によるワクチン接種を当クリニックは強く推奨いたします。
ブレイクスルー水痘
2025年5月現在、品川区でも水痘が保育園、小学校で流行っています。現在流行している水痘は、ブレイクスルー水痘と呼ばれる、水痘ワクチンを2回受けているにもかかわらず、発病してしまう軽症の水痘です。
●ブレイクスルー水痘とは
一般的には、水痘ワクチンを接種すれば水痘にはかかりません。しかし、水痘ワクチンを接種したにもかかわらず、ワクチン接種後42日以上経ってから、発病する水痘をブレイクスルー水痘(Breakthrough
varicella)と呼びます。42日と区切られているのは、水痘ワクチンの副反応としての水疱と区別するためです。ワクチンを接種しても、免疫は不十分なため、新たな水痘・帯状疱疹ウイルスの感染で発病すると考えられています。
●ブレイクスルー水痘の症状
ブレイクスルー水痘の症状は、通常の水痘に比べて、発疹の数や水疱の大きさも小さく、熱も出ない人がほとんどです。また、発疹がかさぶたになる、消失するまでの期間がワクチン未接種の水痘に比べて短くすみ、学校の登校停止も短期間で数日の人が多いです。咳なども見られません。
●ブレイクスルー水痘の治療
ブレイクスルー水痘の症状は軽症で経過しますが、弱い感染力はあります。そのため、必要なら通常の水痘と同じようにバルトレックス(バラシクロビル)などの抗ウイルス剤を投与します。
●ブレイクスルー水痘の登校停止期間
ブレイクスルー水痘は軽症ですが、感染力があるため、全ての水疱がかさぶたになるまでは登校・園できません。
*2024年12月以降、品川区でも小学校・保育園で水痘(ブレイクスルー水痘)が流行しています。お隣の埼玉県では、2025年5月14日、水痘流行注意報が発出されました。(水痘の流行注意報を発令します!)
*全身にかゆみを伴う発疹が数個でも出現したお子さまは、水痘の可能性もあるため、一度診察に来院してください。
![]()
5.突発性発疹
突発性発疹は6ヶ月から1歳ぐらいの赤ちゃんが、生まれて始めて熱。を出す病気として知られています。病原体はヒトヘルペスウイルス6型、7型と複数あるため、2度かかるお子さまもいます。
ヒトヘルペスウイルス6型(HHV-6)は1歳前、ヒトヘルペスウイルス7型(HHV-7)は1歳過ぎに感染することが多い、といわれています。
●突発性発疹の症状
潜伏期は平均10日ほどです。感染経路はお母さまの唾液に含まれるヒトヘルペスウイルス6型(B型)(HHV-6)の水平感染と考えられており、さらにヒトヘルペスウイルス7型(HHV-7)も突発性発疹をおこします。母乳を介して移ることはありません。
症状は突然の発熱で始まります。39~40℃の高熱が2~4日続きますが、赤ちゃんは元気で機嫌も悪くなりません。咳、鼻水はあまりみられませんが、下痢を伴なうことは多いようです。
急に解熱して、胸、腹や手足、顔面に赤い発疹(ポツポツ)が出現します。その発疹は融合することも(麻疹様)ポツポツのまま(風疹様)のこともあります。発疹は3日ほどで消失します。この頃、1~2日ぐずるお子さまもみられます。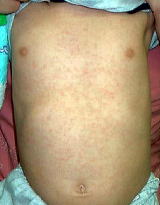
●突発性発疹の合併症
合併症としては、時に熱性けいれんがみられます。ごくまれに脳炎、肝炎の報告があります。
●突発性発疹の診断
診断は発疹が出れば容易です。また、始めての発熱、機嫌が良い、下痢をしている、咳・鼻水がない、などの症状からある程度、突発性発疹を予想することもできます。
ただし、他の病気の可能性も否定できないこと(たとえば川崎病)や合併症も警戒しなければならないため、一度小児科で診察は受けておいた方がよいと思います。
●突発性発疹の治療
熱があっても元気で食欲も落ちないことが多いので、安静にして様子をみます。下痢がひどければ、お尻を清潔にして、離乳食は消化の良いものを与えるか、乳汁だけにしてもよいでしょう。
●登校・登園基準
特にありませんが、「保育所における感染症対策ガイドライン」では、「医師の診断を受け、保護者が登園届を記入することが考えられる感染症」に入っています。
保育園内で他のお子さまに移すことはないため、熱が下がっており全身状態が良ければ、発疹が残っていても医師の診察を受けた後、登園されてもかまいません。
![]()
6.RSウイルス感染症
RSウイルス感染症に赤ちゃんが始めて感染(初感染)すると、夜間突然呼吸困難に陥り、入院加療が必要になる、細気管支炎、肺炎を起こすことも多く、赤ちゃんにとってインフルエンザ、新型コロナウイルス感染症より怖れられてきた病気です。
RSウイルスは秋~冬期に流行する、呼吸器をおかすウイルスといわれてきました。
ところが、2020年から新型コロナウイルス感染症の大流行が始まると、RSウイルス感染症の流行パターンが大きく変貌し、春から夏に流行する病気に変わってしまいました。
(下図は国立健康危機管理研究機構IDWR RSウイルス感染症から)
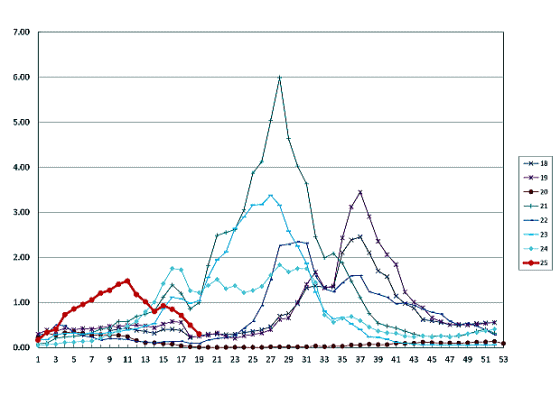
(4月=14~17、5月=18~22、6月=23~26、7月=27~31、8月=32~35、9月=36~39、10月=40~44、11月=45~48。
2021年、2023年は流行のピークが6~7月になっています。)
●RSウイルス感染症の症状
潜伏期間は2~8日(4~6日が多い)で、感染経路はウイルスに汚染された鼻水や痰などが付着した手や物からの接触感染と、飛沫感染(せき、くしゃみ)です。
生後1歳までに50%以上の人が、2歳までにほぼ100%の人がRSVに感染します。免疫はできず、RSウイルス感染症は繰り返し感染します。免疫が落ちる高齢者になると、重症肺炎の原因にもなります。そのため、高齢者用のRSウイルスワクチンの登場しました。(詳しくはこちら)
RSウイルス感染症の症状は、軽症から重症までさまざまです。
年長児が感染してもただのかぜ症状で終わることがほとんどですが、年齢が低くなるに従い、症状が重くなります。特に赤ちゃんが始めてRSウイルスに感染(初感染)すると、小さな赤ちゃんが始めてRSウイルスに感染した場合、発熱、鼻汁などのかぜ症状がまず出現し、このうちの約20〜30%の赤ちゃんが気管支炎や肺炎などを起こしますす。
急性細気管支炎の典型的な症状は、鼻や咳などの通常のかぜの症状が2~3日続いた後、突然夜間ぜいぜいしだし、咳込みがひどくなり、陥没呼吸が出現し、呼吸困難に陥ります。酸素投与が必要で、すぐに夜間救急病院に急がなければなりません。
呼吸困難は1~3日間が最もひどく、この時期を過ぎれば軽快していきます。喘鳴や咳込みは7日ぐらい続きます。
また、RSウイルスは新生児でも感染して発病してしまいます。新生児では呼吸が止まってしまうことがあり(無呼吸発作)、呼吸を促がす薬が投与されたり、人工呼吸が必要になることもあります。(そのため、新生児の
RSウイルス感染予防に妊婦に接種するワクチンが開発されています。詳しくはこちら)
やや大きいお子さま(6ヶ月~2歳)でもかなりぜいぜいし、入院まで至らなくても夜間ひどい咳込みが1週間ぐらい続きます。
RSウイルス感染症の6ヶ月前の赤ちゃんは、呼吸困難で入院する可能性があると身構えていた方がよいでしょう。当クリニックでは吸入を行いながら、赤ちゃんの呼吸状態を毎回確認しますので、連日受診してください。
特に夜間の呼吸の状態を厳重に観察し(夜間急変することが多いため)、ぜいぜいがひどくなる、苦しくて眠られない、ウーウー言う、呼吸が止まるような症状がある場合は、救急病院へ受診して下さい。
また、RSウイルス陽性の少し大きいお子さまは、小さな赤ちゃん(特に新生児)に近づいてはいけません。
RSウイルスは保育園でも毎年流行しています。保育園等に通園している赤ちゃんのお母さまは、園の流行情報には注意したほうが良いでしょう。
*そのために、妊娠している女性に対し、新生児のRSウイルス感染を予防するための母子免疫ワクチンアブリスボの接種が始まりました。(アブリスボについては、こちらをお読みください)
●RSウイルスの検査
 RSウイルス感染症は発熱、喘鳴、鼓膜発赤があれば、症状から診断は可能です。
RSウイルス感染症は発熱、喘鳴、鼓膜発赤があれば、症状から診断は可能です。
また、RSウイルス感染症は迅速診断キットを用いれば、10分で診断可能です。この迅速検査は2011年10月から1歳未満の乳児の検査には、保険診療が認められるようになりました。
当クリニックは、症状からRSウイルス感染症が疑われるお子さまには、RSウイルスの迅速検査を行っています。ところが、「RSの検査して、陰性であることを確認してから登園するように、と保育園でいわれました。」と、検査希望で来院される親子がいます。なかには、かかりつけのクリニックで検査を断られた、といって受診する保護者まで出てきました。
当クリニックは、症状から RSウイルス感染症が疑えない、または今検査を行う事が臨床的に有意義であると考えられない場合は検査をお断りしています。また、検査をかかりつけで断られたという方には、かかりつけの判断を尊重して、とお話ししています。
これについては、令和5年8月25日に「こども家庭庁成育局成育基盤企画課・こども家庭庁保育政策課認可外保育施設担当室」から「保育所、認定こども園等におけるRSウイルス感染症等への対応について」という通達が出されています。
(前略)
また、「保育所における感染症対策ガイドライン」にも記載されているとおり、RSウイルス感染症を含めて、一般的な感染症対策として、それぞれの感染症の特性を考慮し
た上で、症状が回復して感染力が大幅に減少するまでの間、罹患児の登園を避けることを保護者に依頼する等の対応を行うことが重要です。
なお、検査の実施の必要性の有無は医師が判断するものであり、保育所や認定こども園等は、一律に保護者及び医療機関に対し検査の実施を求めないようにしてください。(下線部は原文)
本件については、管内市区町村並びに各保育所、認定こども園等に対しても周知いただくようお願いします。
繰り返しますが、当クリニックは保育園の指示の有無にかかわらず、当クリニック医師がRSウイルスの迅速検査が必要と認めた場合のみ、検査を行いますのでご理解下さい。
●RSウイルス感染症の治療
治療は、抗生剤は全く効果はありません。喘鳴には気管支拡張剤の服用や食塩水の吸入を行います。
細気管支炎、肺炎に進展してしまったら、入院して輸液、酸素投与、気道分泌物の除去などの治療を行います。
予防は、早産児や慢性肺疾患のある未熟児、先天性心臓病、ダウン症の赤ちゃんには、抗RSウイルス抗体であるパリビズマブ(シナジス)の注射が2002年から行われています。ただし、高価な薬のため、一般のお子さまには使用できません。
また、2024年5月からは同じ抗体注射薬である、ニルセビマブ(ベイフォータス)も使用できるようになりました。
●登校・登園基準
RSウイルス感染症は、学校保健安全法では「その他の感染症」に分類されています。
「保育所における感染症対策ガイドライン」では、「医師の診断を受け、保護者が登園届を記入することが考えられる感染症」に分類されています。
登校・園基準は、「呼吸器症状が消失し、全身状態が良いこと」です。したがって、主な症状が無くなれば、登園は可能です。
ただし、RSウィルス感染症は呼吸状態がなかなか改善しないことも多く、お子さまの状態が十分回復してから登園をお考えになった方が良いと思います。
*コロナ禍で全くインフルエンザの流行は無かった2021年夏、突然RSウイルスの大流行が起こりました。小児科外来には、ぜいぜいするお子さまで、溢れかえってしまったのです。
RSウイルス感染症には、インフルエンザ感染症の流行予防には極めて効果的だった、「三密を避ける、マスク着用・手洗い励行」という、コロナ予防策があまり有効では無かったこと、他の感染症が流行していなかったため、RSウイルス感染症の一人勝ちになってしまったなど、さまざまな分析が行われています。
そしてその後、RSウイルスは毎年夏季に流行するようになったことは、冒頭に書いたとおりです。
![]()
7.ヒトメタニューモウイルス(hMPV)感染症
ヒトメタニューモウイルス(human MetaPneumoVirus ;hMPV)は、2001年にオランダで発見された、新しい呼吸器病のウイルスです。
●ヒトメタニューモウイルスの症状
潜伏期間は4~6日で、感染経路はウイルスに汚染された鼻水や痰などが付着した手や物からの接触感染が多く、飛沫感染(せき、たん)もみられます。
症状はさまざまです。年長児が感染しても、ただのかぜ症状で終わることが多いですが、年齢が低くなるに従い症状が重くなります。
特に1~2歳代のお子さまが、RSウイルス感染症と同じように、高熱が出てぜいぜいしていれば、ヒトメタニューモウイルス感染症の疑いもあります。
典型的な症状は、38.0~39.0℃の熱が4~5日続き、ぜいぜいした咳込みがひどくなります。呼吸困難の症状が出現すれば、細気管支炎、肺炎に進展している可能性が疑われ、入院加療が必要となります。
喘鳴や咳込みは、7日ぐらい続きます。
●ヒトメタニューモウイルスの検査
症状がRSウイルス感染症のようにぜいぜいしているが、RSウイルスが陰性の場合は、ヒトメタニューモウイルスの可能性があります。
ヒトメタニューモウイルスは、迅速診断キットによって診断可能です。2023年には、 RSウイルスとヒトメタニューモウイルスを同時に検査できるキットも登場したため、当クリニックも発熱、喘鳴のお子さまには、症状、周囲の流行状況も踏まえ、使い分けして検査を行っています。
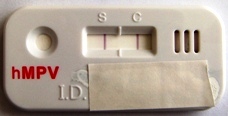
ヒトメタニューモウイルスは、保育園でも毎年流行が起こります。
保育園等に通園している赤ちゃんのお母さまは、園の流行情報にはよく注意してください。ただしヒトメタニューモウイルスは、RSウイルス以上に診断されていないケースも多いものと思われます。
そのため、高熱、ぜいぜい、咳がひどいお子さまが多い保育園は、ヒトメタニューモウイルスが流行している可能性も考え、手洗いなど感染予防をしっかりと励行し、症状が出始めたら早めに当クリニックを受診ください。
●ヒトメタニューモウイルスの治療
治療は、抗生剤は全く効果はありません。喘鳴に対しては、RSと同じように気管支拡張剤の服用や吸入を行います。
細気管支炎、肺炎に進展してしまったら、入院して輸液、酸素投与、気道分泌物の除去などの治療が行われます。
ワクチンはないため、予防はできません。
●登校・登園基準
学校保健安全法や「保育所における感染症対策ガイドライン」には、ヒトメタニューモウイルス(hMPV)の記載はありませんが、RSウイルス感染症に準じて、「呼吸器症状が消失し、全身状態が良いこと」でよいと思います。
![]()
8.伝染性紅斑(りんご病)
伝染性紅斑(りんご病ともいう)は、ヒトパルボウイルスB19による感染症ですが、実は頬が赤くなる時期(りんご病)はこの病気の治りかけで、感染力はありません。
また、ヒトパルボウイルスにおとな(お母さま)がかかると、重い症状が出ることがあり、注意が必要です。
●伝染性紅斑の症状
潜伏期間は、通常4~21日で、飛沫感染します。
まず数日間微熱、咽頭痛、倦怠感などがみられます。この数日間がこの病気の感染力がある時期(飛沫感染)ですが、かぜと区別がつかないため、軽いかぜとして扱われることがほとんどです。
その後、1~2週して頬が赤くなり、はじめて伝染性紅斑と診断されます。
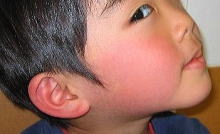
症状は、両頬がまずまだら状に赤くなり、やがて頬全体が真っ赤になります。さらに、腕全体や大腿や臀部に網目レース状の発疹が広がります。胸や腹に出ることは少ないようです。
発疹以外の症状はあまりなく、軽い発熱、のどの痛みを訴える程度です。ごくまれに、関節炎や脳炎、心筋炎、紫斑病や溶血性貧血を起こすことがあり、このような場合は、強力な治療が必要になります。
発疹はあまりかゆがりません。発疹は病気が治った後も、お風呂に入ったり、日光、運動の後で再発することがあります。
年齢は子どもが多くかかりますが、大人も感染し、発病します。
大人のヒトパルボウイルスB19感染症は、子どもに比べて重症で、関節炎や浮腫、急激な貧血、高熱を呈することがあります。
また、妊娠初期のお母さまが始めてヒトパルボウイルスに感染すると、ウイルスは胎児に感染し、胎児水腫や流産をおこしたりすることがあります。したがって、妊娠しているお母さまは、お子さまのりんご病に対し、細心の注意を払う必要があります。
●伝染性紅斑の治療
治療は特に必要ありません。
●登校・登園基準
伝染性紅斑は、学校保健安全法では「その他の感染症」に、「保育所における感染症対策ガイドライン」では、「医師の診断を受け、保護者が登園届を記入することが考えられる感染症」に入れられています。
登校・登園基準としては、発疹が出るころには感染力はないため、元気な全身状態の良好なお子さまは登校・園は可能です。
ただし、症状の変化(発疹が消えていくか、元気はどうかなど)には気をつけて下さい。
*2014年1-2月に流行した伝染性紅斑は、従来の伝染性紅斑ではあまりみられなかった、体幹を含む全身に発疹がひろがる風疹様の症状(非典型例)のお子さまが多かったです(2名でパルボウイルスB19・IgM抗体陽性確認)。(2014.2.23)
*2019年、伝染性紅斑が再び流行しています。今回の伝染性紅斑の症状は、典型的な頬の紅斑と手足の発疹~レース状の線状発疹が多いようです。(2019.1.20)
*2025年、伝染性紅斑が2019以来、また流行しています。(NHKの報道はこちら)(2025.5.25)
写真の掲載についてはお母さまのご承諾をいただいております。(無断転載厳禁)
![]()
9.伝染性単核症(EBウィルス感染症)
伝染性単核(球)症は、EBウイルス(エプスタイン・バールウイルス)というウイルスが、初めて感染(初感染)した時に起こる病気です。このウイルスに初めて感染した年齢が低いほど、症状が出ない(不顕性感染)か、軽く済むといわれています。
わが国では、幼少時期に母子の接触が密なため、児は小さいうちに初感染して軽症で済んでしまい、あまり伝染性単核症(の症状を示す患者)はみられませんでした。我が国においては2〜3歳までに70%位がEBウイルスに感染し、20歳代で90%以上が抗体を保有しています。
逆に欧米では幼少時には母子の接触が少ないためか、乳幼児期のEBウイルスの感染は20%前後に留まり、思春期になって初めて感染し、高熱、咽頭痛を示す伝染性単核症として発症する例が多いと言われています。特にデートをした時、キスから唾液を介して感染・発病することから、「キス病(Kissing
disease)」とも呼ばれています。
●伝染性単核症の症状
潜伏期間は、通常3週間~6週間(30日~50日)です。
症状は、1~3週も発熱が続き(その後、熱は徐々に下がります)、全身倦怠感とのどの痛み(扁桃が真っ赤にはれ上がり、白い膜が扁桃につく)を訴えます。また、頚部のリンパ節や肝臓、脾臓が腫れてきます。
赤い斑状の発疹や黄疸がみられることもあります。まれに、慢性の肝臓病(肝炎)に移行することがあります。
年齢は、学童以降は上記の典型的な伝染性単核症の症状がそろいますが、乳幼児ではかぜの症状に似た、軽症で終わってしまうことも多いようです。
●伝染性単核症の診断
診断は、血液検査で異型リンパ球という特別な白血球が、白血球全体の10%以上に増加します。
また、EBウイルスの抗体が陽性になります。肝機能が障害される例が多くみられます。
●伝染性単核症の治療
治療は、特別なものはなく、発熱、のどの痛みにアセトアミノフェンを用います。
EBウイルス感染に抗生剤は無効です。特にペニシリン系抗生剤(サワトシン、ワイドシリンなど)を投与すると、全身に大小不同の発疹が生ずるため、その使用には注意を払います。
また、肝機能がきわめて悪化していれば、肝庇護剤(グリチロンなど)を投与することもあります。
●登校・登園基準
学校保健安全法では「その他の感染症」に分類されます。「保育所における感染症対策ガイドライン」では解説はありません。
登校・登園基準としては、「解熱し、全身状態が回復した者は、登校(園)可能である。」(学校保健安全法)とされています。
![]()
12.ライノウイルス感染症
ライノウイルスは、鼻かぜやかぜ(普通感冒)の原因ウイルスです。
正式には、ヒトライノウイルス(Human Rinovirus=HRV)といい、(日本語に訳せば「鼻かぜ」ウイルスとなります。ライノ=rhinoは、鼻水rhinorrheaから来ています)、100種類以上の血清型(サブグループ)に分けられる、ピコルナウイルス科に属するRNAウイルスです。
ライノウイルスは、春と秋の季節の変わりめ、4~5月、9~10月に流行します。「秋のかぜ」はライノウイルス感染が原因のことが多く、9月から流行始まり、ちょうど運動会の練習の時期に重なります。
インフルエンザの流行る冬季は少なくなります。
●ライノウイルス感染症の症状
潜伏期は1~3日です。
感染経路は汚染された鼻水のついた手で、直接、間接に目や口、鼻を触ることで移る接触感染です。また、咳の飛沫を吸い込んで移る飛沫感染も見られます。
症状は鼻水、くしゃみ、鼻つまりの鼻かぜ症状が主で、咳、咽頭痛、発熱(10%ぐらい)も伴います。
●ライノウイルスは33℃の低溫環境下でしか活動できず、したがって、鼻や喉で増殖します。
そのため、ライノウイルスに感染すると、鼻や喉で炎症が起こり、頭痛、喉の痛み、鼻づまり、くしゃみなどのかぜの症状が見られます。
●ライノウイルス感染症の合併症
合併症としては、しばしばゼイゼイする喘息発作を誘発します。また、乳児では肺炎を起すこともあります。
●ライノウイルス感染症の治療
熱があっても元気なことが多いので、ハンドソープを用いた手洗いと、適度の換気で様子をみます。アルコールはあまり有効ではありません。
軽症なら、薬は必要ありませんが、鼻、咳がひどければ、症状を和らげる薬が処方いたしますので、受診をお勧めします。
咳はひどかったり、ゼイゼイしている場合は喘息発作を起している可能性があるため、当クリニックを受診し、治療を行うことが必要です。
また、副鼻腔炎や中耳炎、肺炎の合併を起こすこともあるので、症状が良くならないときはやはり受診が必要です。
●ライノウイルス感染症の予防
ライノウイルス感染症は乳幼児から学童に多く、成人になるまで何回も感染します。また、年齢が高くなるにつれて、感染しにくくなり、症状も出にくくなるようです。
それでも、おとなのかぜの30~50%は、ライノウイルス感染症といわれています。
ご両親や兄弟がライノウイルスに感染したら、
● 室内の換気を適時行う
● 手洗いやうがいを励行する
● 室内でも、できる限りマスクを着用する
● 同じ食器を共用しない
● 寝室を別にする
を心がけるとよいでしょう。
●登校・登園基準
学校保健安全法の登校停止の病気に入っていません。症状がよくなれば、ふつうに登校、登園できます。
![]()